Incidente stradale: infortunio nel tragitto casa lavoro
Incidente stradale sul lavoro: scioccante, il decreto legislativo 81/08 non riconosce come luogo di lavoro i mezzi di trasporto ai fini dell’applicazione delle disposizioni di sicurezza
Se è chiaro a tutti cosa sia un incidente stradale, non è ancora ben definito che cosa sia una incidente stradale sul lavoro. L’Europa ha definito nella Convenzione di Vienna del 1968 che incidente stradale è detto l’accadimento che si verifica tra veicoli (o animali) e che procura danni a persone. Questo può avvenire in qualsiasi strada o suolo pubblico aperto alla circolazione.
Se invece volessimo definire un incidente stradale sul lavoro troveremmo che ogni paese d’Europa si arrangia un po’ per conto suo. Ad esempio in Spagna sono considerati incidenti stradali sul lavoro anche tutti i sinistri avvenuti nel tragitto casa-lavoro. In Gran Bretagna invece il tragitto per recarsi sul posto di lavoro non rientra in questa categorizzazione. In Finlandia, addirittura, l’incidente viene considerato sul lavoro se accade lungo il tragitto più breve dalla propria abitazione al luogo di lavoro.
Incidente stradale in initinere
Gli incidenti stradali sul lavoro e, in particolare, i cosiddetti incidenti “in itinere”, ovvero durante il tragitto casa-lavoro, rappresentano una percentuale importante dei sinistri registrati sulle strade italiane. Durante la giornata le statistiche ci dicono che esistono 3 fasce orarie nelle quali si concentrano la maggior parte degli incidenti e queste fasce corrispondono esattamente agli orari di inizio e fine servizio dei lavoratori. Tra le ore 8 e le ore 9 del mattino si verifica la prima concentrazione di incidenti stradali. La seconda fascia oraria a rischio è quella tra le 12 e le 13, che corrisponde grossomodo all’orario di pranzo dei lavoratori. Infine, la terza fascia, che è anche quella in cui si registra il picco massimo di incidenti, è quella attorno alle 18.
Italia, 590 incidenti al giorno
Ma per capire pienamente la portata del problema è forse necessario considerare alcuni dati. Soltanto pochi anni fa, nel 2009, l’Istat ha rilevato una media giornaliera in Italia di 590 incidenti al giorno. E ogni giorno la media è di 12 morti e 842 feriti. Un bilancio evidentemente spaventoso che, oltre a falciare la vita di moltissime persone, corrisponde anche ad una perdita del PIL del 25%. Di buono c’è da dire che la tendenza è comunque stata positiva negli ultimi quindici anni. Dal 2001 al 2009 il tasso di mortalità sulle nostre strade è diminuito del 40% e quello dei feriti del 17%. Sono cifre senz’altro buone e incoraggianti ma va anche considerato che tutta l’Europa si sta muovendo in questa direzione e ci sono paesi, come la Spagna ad esempio, che sono arrivati ad avere strade molto più sicure delle nostre.
Tra le bizzarrie italiane possiamo annoverare sicuramente la seguente: il decreto legislativo 81/08 non riconosce come luogo di lavoro i mezzi di trasporto ai fini dell’applicazione delle disposizioni di sicurezza. Questa anomalia ha portato negli anni a trascurare l’importanza della medicina del lavoro anche sui mezzi di trasporto e nel lungo periodo gli effetti si fanno sentire. Negli anni 50, infatti, ogni 100 incidenti mortali sul lavoro se ne avevano 150 sulla strada. Nel 2009 ogni 100 incidenti mortali sul lavoro se ne hanno 450 sulla strada. Questo dato è sicuramente dovuto anche alla trasformazione dei veicoli utilizzati ma il rapporto, mutatis mutandis, sembra oggi davvero squilibrato e ci suggerisce che la sicurezza sul posto di lavoro è nel lungo periodo risultata molto più efficace della sicurezza sulle strade.
(Fonte Medico Competente Journal)


 : definizione e punti di connessione
: definizione e punti di connessione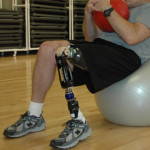 Come si comporta un’azienda nei confronti di un lavoratore invalido? Quali sono i protocolli stabiliti dalla legge? Soprattutto, quali sono i compiti del medico competente del lavoro e in che modo può costui facilitare la vita della persona invalida?
Come si comporta un’azienda nei confronti di un lavoratore invalido? Quali sono i protocolli stabiliti dalla legge? Soprattutto, quali sono i compiti del medico competente del lavoro e in che modo può costui facilitare la vita della persona invalida? si trova a relazionarsi con lavoratori impegnati in interventi su pali, tralicci, scale, tetti, piattaforme mobili, impalcature. In queste condizioni, il percorso di vigilanza e di prevenzione portato avanti dal medico del lavoro si deve certamente focalizzare sull’utilizzo corretto delle attrezzature di sicurezza, dei D.P.I. specifici, dei dispositivi di trattenuta. Più ancora, il medico del lavoro ha il compito di formare i lavoratori.
si trova a relazionarsi con lavoratori impegnati in interventi su pali, tralicci, scale, tetti, piattaforme mobili, impalcature. In queste condizioni, il percorso di vigilanza e di prevenzione portato avanti dal medico del lavoro si deve certamente focalizzare sull’utilizzo corretto delle attrezzature di sicurezza, dei D.P.I. specifici, dei dispositivi di trattenuta. Più ancora, il medico del lavoro ha il compito di formare i lavoratori. , la tenosinovite è uno dei rischi principali dei telefonisti, in particolari dei lavoratori di call center.
, la tenosinovite è uno dei rischi principali dei telefonisti, in particolari dei lavoratori di call center.