Prevenzione e medicina del lavoro e semplificazione: come il medico del lavoro di ieri può diventare il medico del lavoro di domani attraverso l’ottimizzazione delle attività svolte.
La strada per l’efficienza passa per la semplificazione, soprattutto per la medicina del lavoro : è quanto sostiene l’Associazione Nazionale Medici d’Azienda e Competenti. Certo, parlando di salute e sicurezza sul lavoro, e di tutte le implicazioni correlate, è difficile parlare di semplicità. Non è un caso che lo stesso Segretario Nazionale dell’ANMA abbia precisato che la semplificazione del mestiere del medico del lavoro non deve assolutamente significare “il venir meno al rispetto dei livelli inderogabili di tutela”.
La professione del medico del lavoro deve quindi conoscere una semplificazione della burocrazia, non un abbassamento della qualità del lavoro.
Il medico e la burocrazia non sono mai stati buoni amici, difatti sono state molte le misure adottate dagli organi preposti mirate allo snellimento delle procedure.
La questione “medico del lavoro vs burocrazia” assume forme e connotazioni ben diverse nei vari paesi dell’Unione Europea. Sempre secondo l’ANMA, le differenze hanno origini anzitutto da un diverso rapporto tra lo Stato e la figura del medico del lavoro : il contesto italiano è, come spesso accade, caratterizzato da una legislazione rigida e burocratica al limite dell’opprimente, in cui la regolamentazione viene imposta tramite un esteso sistema di sanzioni e provvedimenti penali.
L’impostazione europea circa la burocrazia del medico del lavoro si connota per una maggiore elasticità, limitandosi a stabilire dei principi di base e degli obiettivi fissi e rimettendosi poi alla competenza ed alla responsabilità del medico del lavoro , che può così organizzarsi secondo le proprie necessità e preferenze per giungere al risultato richiesto.
Un cambiamento del sistema burocratico italiano in questo senso non potrebbe che giovare
alla professione del medico del lavoro , con risvolti positivi quali una più rapida e semplice applicabilità delle norme, una maggiore sostenibilità delle stesse e l’aumento della consapevolezza e della responsabilizzazione degli stessi medici del lavoro.
Nel panoramana della semplificazione amministrativa, per la figura del medico del lavoro comincia comunque a muoversi qualcosa. I governi avvicendatisi di recente infatti hanno dovuto prestare orecchio alle critiche provenienti dai vari portatori di interesse, inserendo la figura del medico del lavoro tra quelle interessate dal “pacchetto semplificazioni”, una proposta di legge del 2012 mirata alla semplificazione di adempimenti formali in materia di sicurezza sul lavoro.
Tali misure, come quelle che sono seguite, si sono spesso tuttavia rivelate inadatte a conseguire gli scopi, mancando largamente l’obiettivo e portando anzi ad un acuirsi della pressione burocratica sul medico del lavoro , anche a causa dell’imponente impianto sanzionatorio.
Facendosi portavoce del sentire di ogni medico del lavoro, ANMA ha portato avanti un percorso mirato a a sollecitare una necessaria evoluzione del sistema. Primo passo di tale evoluzione deve vedere il ripensamento dell’impianto sanzionatorio per il medico del lavoro , continuando poi con uno snellimento del peso burocratico mirato all’efficienza ed all’elasticità.
FONTE: Rendere più efficace l’attività del medico competente: semplificare per migliorare la prevenzione
di Dott. Ditaranto
Segretario nazionale ANMA


 : definizione e punti di connessione
: definizione e punti di connessione nel pronto soccorso aziendale: un caso di studio
nel pronto soccorso aziendale: un caso di studio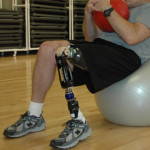 Come si comporta un’azienda nei confronti di un lavoratore invalido? Quali sono i protocolli stabiliti dalla legge? Soprattutto, quali sono i compiti del medico competente del lavoro e in che modo può costui facilitare la vita della persona invalida?
Come si comporta un’azienda nei confronti di un lavoratore invalido? Quali sono i protocolli stabiliti dalla legge? Soprattutto, quali sono i compiti del medico competente del lavoro e in che modo può costui facilitare la vita della persona invalida?